- solen.sk - Fournier' gangreen
- wikiskripta.eu - Gangreen
- mayoclinic.org - Gangreen
Mis on gangreen, millised on selle sümptomid ja ravi?
Gangreen on seisund, mille puhul teatud osa inimkoest sureb. See on sageli sekundaarsete muutuste, näiteks kuivamise või infektsiooni ilming.
Artikli sisu
Mis on gangreen?
Gangreen on nekroos, mida modifitseerivad sekundaarsed muutused. Kõige sagedamini kuivamine ja infektsioon.
Gangreeni on 3 liiki:
- Kuiv gangreen (gangraena sicca) - tekib kõige sagedamini jäsemetel, kui veresoon on ummistunud. Põhjuseks on ebapiisav hapnikuvarustus.
Konkreetne värvus muutub järk-järgult lillast mustast tumepruunini. Nahk kaotab vee, elastsuse ja meenutab pärgamendipaberit. - Niiske gangreen (sphacelus) - mädanikubakterite poolt modifitseeritud nekroos. Nekrootilised koed on niiske välimusega, lõhnavad ja lagunevad. Värvus on roheline, mida põhjustavad hemoglobiinile mõjuvad bakterid.
Kui bakterid kasvavad üle, võib tekkida tõsine, eluohtlik seisund - sepsis. - Gaasgangreen (gangraena emphysematosa) - Nekroos, mida modifitseerivad gaasi moodustavad bakterid klostriidid. Tekib pärast vigastust, kui klostriidide infektsioon satub sügavale haavasse (nt muld satub haavasse).
Kudede on paistes, võib eenduda. Võib tunda gaasimulle, mis näivad puudutamisel lõhkevad.
Kui teatud tüüpi bakterid pääsevad ümbritsevatesse kudedesse ja vereringesse, kujutab iga gangreen surmaga lõppevat ohtu.
Gangreeniga seotud riskid
Tegur, mis kõige sagedamini suurendab gangreeniriski, on veresoonte ahenemine - ateroskleroos. Järkjärguline ahenemine võib põhjustada hapnikuvarustuse piiratust ja hiljem täielikku koe surma.
Oluliste tegurite hulka kuulub ka diabeet. On hästi teada, et diabeet seab patsiendid ohtu eespool nimetatud bakteriaalsetele infektsioonidele.
Samuti suurendab riski:
- veresoonte põletikulised haigused
- Vähenenud immuunsus (keemiaravi, HIV, narkomaania).
- Põletused
- Külmakahjustused
- Suitsetamine
- Rasvumine
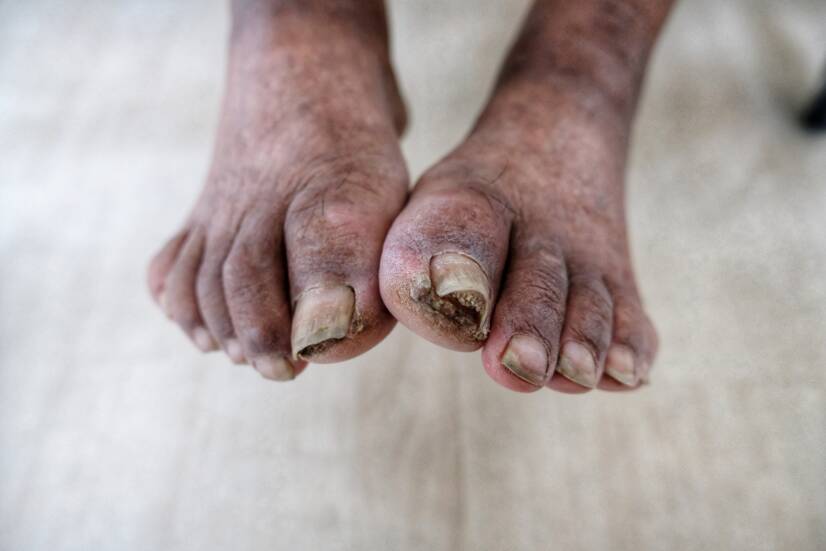
Diabeetiline gangreen
Mõiste diabeetiline gangreen hõlmab mitmesuguseid diabeetilise jala akraalseid kahjustusi, alates minimaalsetest märkidest kuni kogu jala gangreenini. See on üks tõsisemaid diabeedi tüsistusi.
Diabeetikutel on jalgade haigestumine 20 kuni 50 korda sagedamini kui tervetel inimestel.
Diabeetilist gangreeni põhjustavad tegurid
Diabeedi tõttu ravitavate patsientide puhul määravad tulemust paljud tegurid.
Mõned kõige levinumad on järgmised:
- Neuropaatia - närvisüsteemi kahjustus (motoorne, sensoorne, vistseraalne).
- vereringehäired - ebapiisav verevarustus ja sellest tulenev kudede puudulik vaskularisatsioon
- Hüperglükeemia - veresuhkru taseme kõikumine, mis põhjustab hilisemate tüsistuste varasemat teket
- Piiratud liigeste liikuvus - koos sensomotoorsete neuropaatiatega põhjustab vähenenud lihastoonust, jäikust, tuimust, tekitades seistes või kõndides seega suuremat survet.
Huvitavat teavet võib leida artiklist:
Diabeetiline jalg kui diabeedi tüsistus?
Diabeetiline gangreen on diabeetilise jala sündroomi tõsine tagajärg. See viib sageli kahjustatud jäseme amputatsioonini. See võib tekkida ka väiksema vigastuse või sageli alahinnatud villide tagajärjel.
Nende haiguste ennetamine on regulaarne jalahooldus ja diabeediravi.
Diabeetilise gangreeni diagnoosimine ja ravi
Diagnoosi püstitab arst anamneesi põhjal. Patsiendid jätavad sageli tähelepanuta kerged ilmingud, nn hoiatusmärgid, ja tulevad ambulantsesse haiguse kaugelearenenud staadiumis.
- Anamnees - arst hangib intervjuu põhjal vajalikud andmed patsiendi praeguse ja varasema seisundi kohta.
- Füüsiline läbivaatus - Nägemise ja palpeerimise abil määrab arst nägemise abil kindlaks haiguse ulatuse ja staadiumi. Palpeerimise abil määrab ta kindlaks piirkonna helluse ja turse.
- Laboratoorsed uuringud - võetakse vereproov ja saadetakse põletikuparameetrite (CRP, leukotsüütide arv, FW) määramiseks.
- Pildistamine - määratakse kindlaks kaasatuse ulatus, ulatus ja sügavus.
- röntgenuuring - kasutatakse tahkete struktuuride (luu) ulatuse määramiseks.
- USG (ultraheliuuring) - Kasutatakse kõrvalekallete tuvastamiseks vereringes.
- CT (kompuutertomograafia), MRI (magnetresonantstomograafia) - Kasutatakse eriti kõrgema astme haiguse korral, et määrata kindlaks sügavamate struktuuride kaasatus.
- Tampoon - spetsiaalsete steriilsete harjade abil võetakse kahjustatud piirkonnast tampoon ja saadetakse bakterioloogilisele uuringule (anaeroobsete, aeroobsete või gaasiliste bakterite tuvastamiseks).
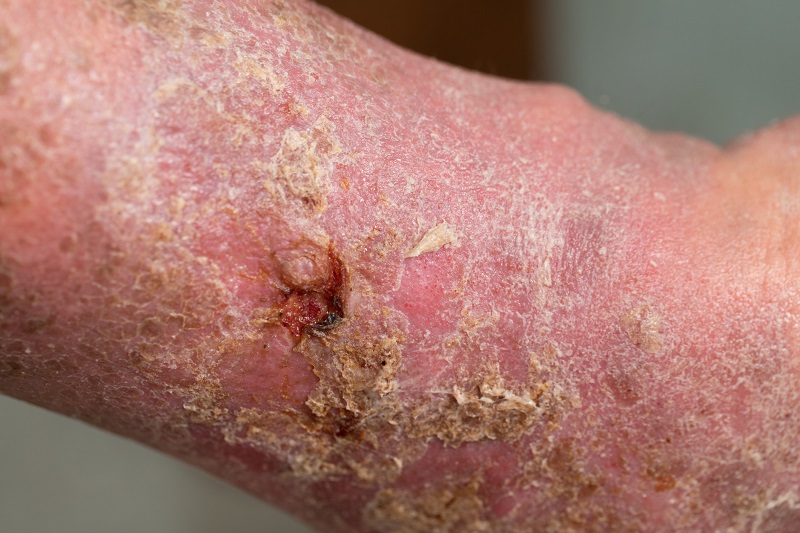
Diabeetilise gangreeni ravi
Gangreeni ravi kipub olema pikaajaline ja raske. Alates ravivõimalusest kuni radikaalse operatsioonini. Kõige olulisem ja esimene samm on diabeedi kompenseerimine.
- Meditsiiniline ravi - Antibiootikumide manustamine vere kaudu (veeni).
- Kohalik kirurgiline ravi - Sõltub kohalikest leidudest. Vajadusel tehakse kirurgiline ravi lokaalanesteesias. Alanud gangreen, diabeetilise jala või sääreluu haavandi korral eemaldatakse surnud nahk ja nahaalune kude. Mõnel juhul eemaldatakse ka luu. Samuti tehakse haavahooldus antibiootikumilahustega.
- Täielik kirurgiline ravi - kui leid on kaugelearenenud ja eelnevaid protseduure ei saa kasutada või need on ebaefektiivsed, tuleb kahjustatud jäse amputeerida.
Huvitav fakt:
Anaeroobsete infektsioonide puhul on soovitatav viibida hüperbaarses kambris.
Patsient viibib kambris, kus säilitatakse kõrge hapnikukontsentratsioon. See ei soodusta seda tüüpi bakterite levikut ja paljunemist.
Fournier' gangreen
Fournier' gangreen (FG) on eluohtlik gangreen välissuguelundite, perineumi ja perianaalpiirkonna gangreen. Praegu hõlmab see määratlus sama liiki haigusi ka naistel. Siiski on see sagedamini levinud meespopulatsioonis.
Haigust kirjeldas esmakordselt Jean Alfréd Fournier 1883. aastal.
FG on tüüpiline nekrotiseeriv faasiit, mida põhjustavad erinevad bakterid (stafülokokid, streptokokid, kolibakterid, pseudomonadid, bakteroidid, fusobakterid, pseudomonadid) nahast, uretriast, tuppe või pärasoolest.
FG põhjused
FG tekkimise oluliseks eelduseks on kahjustatud (peamiselt rakuline) immuunsus ja kannatanu vähenenud immuunsus. Bakteriaalse infektsiooni teket soodustab kohalik haigus või trauma genitaalpiirkonnas.
FG arengut mõjutavad riskitegurid
Tabel FG-d põhjustavate riskitegurite kohta
| Immuunpuudulikkuse seisundid | Uroloogilised põhjused | Kirurgilised põhjused | Dermatoloogilised põhjused | Vähem levinud põhjused |
| Diabeet | Skrotaalne abstsess | Periproktaalne abstsess | Esineb peamiselt arengumaades | Hernioplastika |
| Keemiaravi | Kirurgilised sekkumised | Perforeeritud pimesoolepõletik | Vasektoomia | |
| HIV | Eesnäärme biopsia | Divertikuliit | Vastsündinu ümberlõikamine | |
| Kortikoidravi | Ureetraalne striktuur | Rektaalne vähk | Välised vigastused (kriimustused, putukahammustused) | |
| Krooniline alkoholism | Uriini ekstravasatsioon endoskoopilise instrumenteerimise ajal alumiste kuseteede piirkonnas | Anaalfissuurused ja fistulad | Obliteratiivne endarteriit pudenda externa ja interna |
Fournier' gangreeni diagnoosimine ja ravi
FG diagnoos pannakse tavaliselt kliinilise pildi ja anamneesi põhjal. Peamised sümptomid on enamasti valu kahjustuskohas, turse ja hilisemas staadiumis palavik.
- Anamnees - FG võimalike riskitegurite hindamine
- Füüsiline läbivaatus - palpeerimine, kahjustatud piirkondade palpeerimine.
- Laboratoorsed uuringud - mikrobioloogiline diagnoos verest (CRP, FW, leukotsüüdid) + uriinikultuurid.
- Märgistamine - steriilsete harjade abil kahjustatud piirkonnast.
- Biopsia - bioloogilise materjali ettevaatlik kogumine põhjalikumaks analüüsiks
- Pildistamine - haiguse ulatuse ja raskusastme selgitamiseks.
- USG
- CT
- MRT
Huvitav:
FG on võimeline kiiresti levima. Arvatakse, et see on 2-3 cm tunnis.
Fournier' gangreeni ravi
Juba FG kahtluse korral on vajalik patsiendi hospitaliseerimine. Viivitatud sekkumine toob kaasa suurema suremuse.
FG kõige tavalisem ravi on järgmine:
- Meditsiiniline - laia toimespektriga antibiootikumide manustamine vere kaudu (veeni).
- Kirurgiline - Kõikide gangreenikude ja potentsiaalselt ohtlike kudede radikaalne eemaldamine. Haav tuleb paremaks paranemiseks jätta avatuks.
- Kuseteede drenaaž, epitsüstektoomia.
- Koolistoomi leevendamine - eriti kui on mõjutatud pärasoole piirkond
- Plastiline rekonstruktsioon - kahjustatud piirkondade sekundaarne sulgemine
- Hüperbaarkamber - ravi kõrgsurvelise hapnikuga.
Patsiendi pidev jälgimine ja hüdratsioon on oluline tegur edu saavutamiseks. Samuti on oluline, millises staadiumis haigus avastati.
Siseorganite gangreen
Gangreen võib mõjutada paljusid meie kehaosi, kuid see on võimeline ründama ka siseorganeid.
Kõige tavalisemad organid, mida gangreen võib mõjutada, on järgmised:
- Umpilisäkk - ägedal kujul võib pimesoole põletik põhjustada perforatsiooni ja sellele järgneva gangreeni.
- Pankreas - Pankrease ägeda põletiku korral on
- Käärsoolestik - ileoosse haiguse korral, kui esineb käärsoole obstruktsioon. Harva esinev gangreen käärsoolestiku autoimmuunhaiguse lupus erythomatosus puhul.
- Sapipõie - ägeda kolestatiidi korral.
- Magu - Enamasti vähi korral
- Kopsud - Kopsupõletiku tagajärjel.
Huvitavad ressursid
Seotud